Indonesia mengalami beban tinggi terkait penyakit stroke, yang merupakan salah satu penyebab utama kematian dan kecacatan. Menurut laporan yang diterbitkan oleh World Health Organization (WHO) dan Kementerian Kesehatan Republik Indonesia, diperkirakan jumlah pasien stroke di Indonesia terus meningkat setiap tahunnya. Berdasarkan Riset Kesehatan Dasar (Riskesdas) 2018, prevalensi stroke di Indonesia mencapai sekitar 10,9 per 1.000 penduduk (Kementerian Kesehatan Republik Indonesia, 2018) serta Stroke merupakan penyebab kematian tertinggi di Indonesia, menyumbang sekitar 21,5% dari total kematian di negara ini (WHO, 2020).
Proyeksi jumlah kasus dan kematian akibat stroke bisa diperkirakan berdasarkan tren sebelumnya dimana diperkirakan jumlah pasien stroke di Indonesia pada tahun 2022-2024 dapat mencapai ratusan ribu kasus baru setiap tahunnya. Diperkirakan juga bahwa stroke akan terus menjadi penyebab kematian utama, dengan angka kematian yang dapat mencapai lebih dari 500.000 per tahun, tergantung pada peningkatan kesadaran dan akses terhadap perawatan medis.
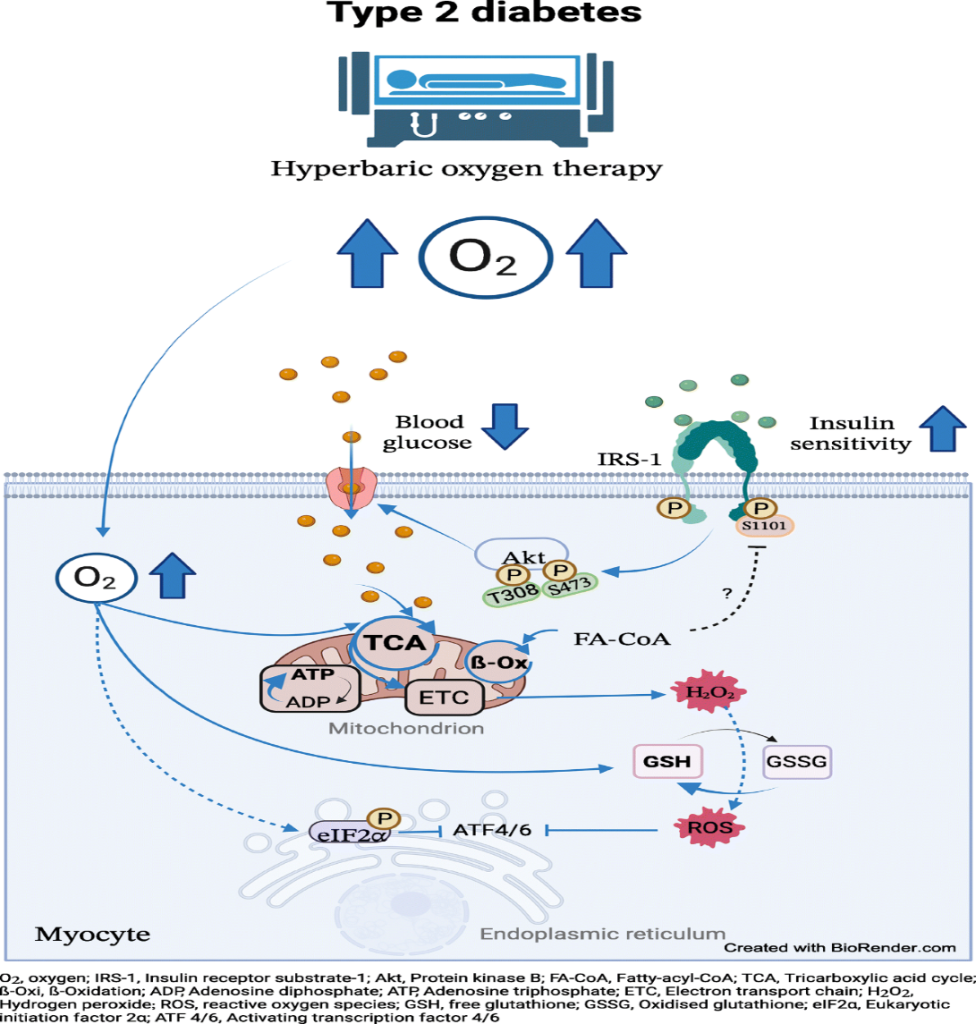
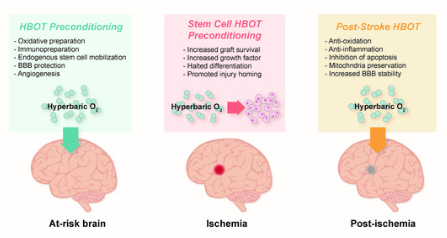
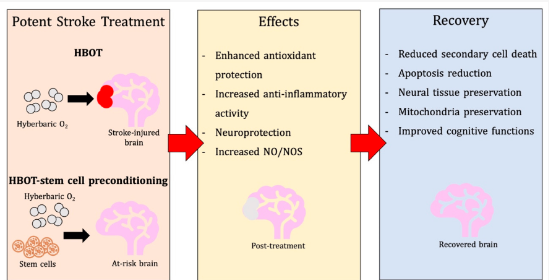
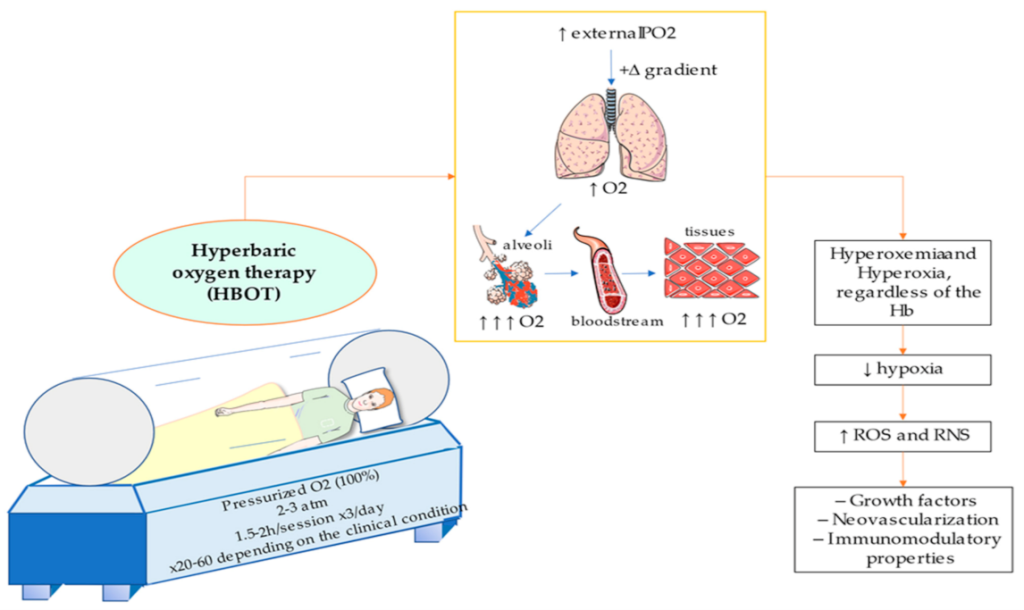
Stroke merupakan penyebab utama kecacatan dan kematian di seluruh dunia. Intervensi medis yang cepat dan efektif sangat penting untuk meminimalkan kerusakan otak. Hyperbaric Oxygen Therapy (HBOT) telah muncul sebagai alternatif yang menjanjikan dalam rehabilitasi pasca-stroke. HBOT terbukti memiliki potensi dalam meningkatkan pemulihan neurologis, mengurangi kematian sel, dan merangsang proses regeneratif. Penelitian menunjukkan bahwa HBOT dapat meningkatkan perfusi otak dan merangsang angiogenesis serta neurogenesis. HBOT adalah terapi yang melibatkan pemberian oksigen murni di dalam ruang bertekanan tinggi. Terapi ini meningkatkan jumlah oksigen yang diserap oleh jaringan tubuh, yang dapat bermanfaat dalam kondisi hipoksia, seperti yang terjadi pada stroke (Thom et al., 2021).
HBOT memiliki beberapa manfaat klinis pada Pasien Pasca-Stroke
1. Peningkatan Pemulihan Neurologis
Studi menunjukkan bahwa HBOT dapat meningkatkan hasil neurologis pada pasien stroke. Penelitian oleh Badran et al. (2020) mengindikasikan bahwa pasien yang menerima HBOT menunjukkan peningkatan yang signifikan dalam fungsi motorik dan kognitif. Studi menunjukkan bahwa pasien stroke yang menerima HBOT menunjukkan peningkatan signifikan dalam berbagai fungsi neurologis. Misalnya, penelitian oleh Badran et al. (2020) menemukan bahwa pasien yang menjalani HBOT setelah stroke iskemik menunjukkan perbaikan yang signifikan dalam skor fungsi motorik dan kognitif, dibandingkan dengan kelompok kontrol yang tidak menerima terapi.
Penelitian lebih lanjut oleh Huang et al. (2021) juga mendukung temuan ini, menunjukkan bahwa terapi ini meningkatkan hasil neurologis secara keseluruhan. Dalam studi mereka, kelompok yang mendapatkan HBOT menunjukkan peningkatan dalam fungsi neurologis, yang diukur menggunakan Skala Rankin Modifikasi (mRS), dibandingkan dengan kelompok kontrol.
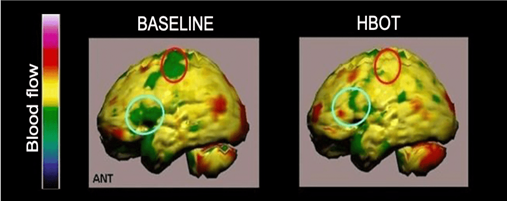
HBOT meningkatkan oksigenasi jaringan, yang sangat penting untuk meminimalkan kerusakan otak akibat iskemia. Terapi ini membantu memperbaiki perfusi otak, yang sering terganggu setelah stroke. Sebuah studi oleh Kwan et al. (2020) menunjukkan bahwa peningkatan aliran darah otak akibat HBOT berkontribusi pada perbaikan fungsi neurologis.
Selain itu, HBOT juga berperan dalam mengurangi kematian sel yang disebabkan oleh stres oksidatif. Penelitian oleh Lee et al. (2022) mengungkapkan bahwa peningkatan kadar oksigen dalam jaringan otak dapat mengurangi kerusakan akibat radikal bebas, sehingga menjaga sel-sel neuron yang masih hidup.
Dampak jangka panjang dari HBOT juga mulai diakui. Sebuah penelitian oleh Meyer et al. (2023) menunjukkan bahwa pasien yang menerima HBOT tidak hanya mengalami peningkatan fungsi neurologis dalam jangka pendek, tetapi juga menunjukkan pemulihan yang lebih baik dalam fungsi kognitif dan motorik dalam jangka panjang. Dengan demikian, HBOT tidak hanya memberikan manfaat segera, tetapi juga mendukung proses pemulihan berkelanjutan yang penting untuk pasien pasca-stroke.
2. Pengurangan Kematian Sel
HBOT berperan dalam mengurangi apoptosis (kematian sel terprogram) di area otak yang terpengaruh. Penelitian oleh Zhang et al. (2019) mengungkapkan bahwa terapi ini membantu mempertahankan neuron yang tersisa dan mencegah kerusakan lebih lanjut.
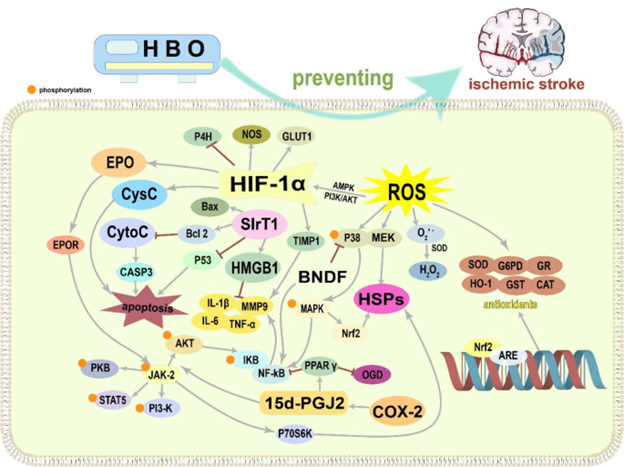
Salah satu mekanisme utama HBOT dalam mengurangi apoptosis adalah melalui peningkatan oksigenasi jaringan otak. Stroke sering menyebabkan hipoksia, yang dapat memicu jalur apoptosis melalui peningkatan kadar radikal bebas dan stres oksidatif. Penelitian oleh Zhang et al. (2019) menunjukkan bahwa peningkatan oksigen yang disediakan oleh HBOT dapat mengurangi stres oksidatif dan, dengan demikian, mengurangi aktivasi jalur apoptosis yang dipicu oleh iskemia.
HBOT berfungsi untuk memodulasi beberapa jalur apoptosis di tingkat seluler. Dalam studi oleh Lee et al. (2022), HBOT terbukti mengurangi ekspresi protein pro-apoptotik seperti Bax dan meningkatkan ekspresi protein anti-apoptotik seperti Bcl-2. Ini menunjukkan bahwa HBOT dapat membantu menciptakan keseimbangan yang lebih menguntungkan dalam regulasi kematian sel.
HBOT juga dapat meningkatkan kadar faktor pertumbuhan, seperti faktor pertumbuhan neuron (NGF) dan faktor pertumbuhan vaskular endotel (VEGF). Peningkatan faktor-faktor ini berkontribusi pada perlindungan neuron dan pengurangan apoptosis. Penelitian oleh Huang et al. (2021) menunjukkan bahwa HBOT meningkatkan kadar VEGF, yang berperan penting dalam merangsang proses penyembuhan dan regenerasi sel otak, serta mengurangi kematian sel.
Setelah stroke, respon inflamasi dapat berkontribusi pada kematian sel neuron. HBOT memiliki efek anti-inflamasi yang signifikan, yang dapat membantu mengurangi kerusakan selanjutnya. Penelitian oleh Kwan et al. (2020) menunjukkan bahwa HBOT mengurangi kadar sitokin pro-inflamasi, yang sering berkontribusi pada jalur apoptosis. Dengan menurunkan respon inflamasi, HBOT membantu melindungi neuron dari kematian lebih lanjut. HBOT juga dapat merangsang jalur perbaikan seluler, yang membantu memperbaiki jaringan yang rusak dan mengurangi kematian sel. Dalam penelitian oleh Meyer et al. (2023), peningkatan faktor pertumbuhan dan perbaikan mikrosirkulasi akibat HBOT terbukti mendorong proses regeneratif, yang pada gilirannya mengurangi tingkat apoptosis.
3. Stimulasi Proses Regeneratif
HBOT dapat merangsang proses penyembuhan, seperti angiogenesis (pembentukan pembuluh darah baru) dan neurogenesis (pembentukan neuron baru). Menurut Huang et al. (2021), peningkatan kadar faktor pertumbuhan vaskular (VEGF) di dalam jaringan otak pasca-HBOT mendukung proses ini.
Neurogenesis adalah proses pembentukan neuron baru, yang sangat penting dalam pemulihan fungsi neurologis setelah stroke. Penelitian oleh Badran et al. (2020) menunjukkan bahwa HBOT dapat merangsang neurogenesis dengan meningkatkan kadar faktor pertumbuhan seperti Brain-Derived Neurotrophic Factor (BDNF). Peningkatan BDNF berkontribusi pada pemulihan fungsi motorik dan kognitif yang lebih baik pada pasien pasca-stroke.
HBOT berperan penting dalam angiogenesis, yaitu pembentukan pembuluh darah baru, yang sangat krusial untuk memperbaiki perfusi darah di area otak yang terdampak. Sebuah studi oleh Huang et al. (2021) menunjukkan bahwa HBOT meningkatkan kadar Vascular Endothelial Growth Factor (VEGF), yang merupakan faktor kunci dalam proses angiogenesis. Dengan meningkatnya aliran darah, sel-sel otak dapat memperoleh oksigen dan nutrisi yang diperlukan untuk pemulihan.
Proses mikrosirkulasi yang lebih baik akibat HBOT berkontribusi pada stimulasi regeneratif. Penelitian oleh Kwan et al. (2020) mengungkapkan bahwa peningkatan perfusi darah di jaringan otak setelah HBOT tidak hanya meningkatkan oksigenasi, tetapi juga mendukung transportasi sel-sel regeneratif dan faktor pertumbuhan ke area yang membutuhkan perbaikan.
HBOT juga berfungsi untuk melindungi sel-sel yang masih hidup dari kerusakan lebih lanjut, yang mendukung proses regeneratif. Menurut Lee et al. (2022), peningkatan kadar oksigen membantu mengurangi stres oksidatif dan inflamasi, yang sering menghambat proses penyembuhan. Dengan mengurangi kerusakan, HBOT menciptakan lingkungan yang lebih mendukung untuk regenerasi sel. Dampak jangka panjang dari HBOT terlihat dalam peningkatan hasil neurologis. Penelitian oleh Meyer et al. (2023) menunjukkan bahwa pasien yang menjalani HBOT tidak hanya menunjukkan perbaikan fungsi neurologis dalam jangka pendek, tetapi juga memiliki hasil yang lebih baik dalam fungsi kognitif dan motorik dalam jangka waktu yang lebih lama. Proses regeneratif yang didorong oleh HBOT berkontribusi pada pemulihan jangka panjang pasien stroke.
Beberapa mekanisme biologis HBOT untuk dapat memulihkan kondisi pasien yang mengalami serangan stroke antara lain sebagai berikut:
1. Respon Inflamasi
HBOT dapat memodulasi respon inflamasi setelah stroke. Oksigen tinggi berkontribusi terhadap pengurangan sitokin pro-inflamasi, seperti TNF-alpha dan IL-6, yang berpotensi meredakan kerusakan jaringan (Lee et al., 2022).
Salah satu mekanisme utama HBOT dalam mengelola respon inflamasi adalah dengan mengurangi kadar sitokin pro-inflamasi. Penelitian oleh Lee et al. (2022) menunjukkan bahwa HBOT secara signifikan menurunkan kadar sitokin seperti tumor necrosis factor-alpha (TNF-α) dan interleukin-6 (IL-6) dalam serum pasien stroke. Penurunan sitokin ini membantu mengurangi reaksi inflamasi yang dapat merusak jaringan otak.
HBOT juga dapat meningkatkan aktivitas faktor anti-inflamasi dalam tubuh. Menurut Kwan et al. (2020), HBOT meningkatkan ekspresi interleukin-10 (IL-10), yang memiliki efek anti-inflamasi. Peningkatan IL-10 berkontribusi pada pengaturan respon imun dan mengurangi kerusakan jaringan akibat inflamasi berlebihan. Stres oksidatif yang dihasilkan oleh reaksi inflamasi dapat menyebabkan kerusakan lebih lanjut pada sel-sel neuron. HBOT berfungsi untuk mengurangi stres oksidatif dengan meningkatkan konsentrasi oksigen dalam jaringan, yang pada gilirannya meningkatkan sistem pertahanan antioksidan tubuh. Penelitian oleh Zhang et al. (2019) menunjukkan bahwa HBOT dapat menurunkan produksi radikal bebas dan meningkatkan aktivitas enzim antioksidan, sehingga melindungi neuron dari kerusakan akibat stres oksidatif.
HBOT dapat memperbaiki mikrosirkulasi di jaringan otak, yang sering terganggu setelah stroke. Peningkatan perfusi darah ini membantu mengurangi akumulasi sel-sel inflamasi di area yang terdampak. Dalam studi oleh Meyer et al. (2023), diperlihatkan bahwa peningkatan aliran darah akibat HBOT membantu menghilangkan sel-sel inflamasi, yang berkontribusi pada perbaikan kondisi otak secara keseluruhan. Dengan mengelola respon inflamasi, HBOT juga berkontribusi pada stimulasi proses penyembuhan. Penelitian oleh Huang et al. (2021) menunjukkan bahwa pengurangan inflamasi pasca-stroke melalui HBOT mempercepat proses regenerasi jaringan otak dan meningkatkan hasil neurologis secara keseluruhan. Ini menunjukkan bahwa pengelolaan inflamasi adalah kunci dalam pemulihan pasien pasca-stroke.
2. Stres Oksidatif dan Antioksidan
Stres oksidatif adalah salah satu penyebab utama kerusakan sel setelah stroke. HBOT membantu meningkatkan aktivitas sistem antioksidan endogen, yang mengurangi kerusakan oksidatif di jaringan otak (Meyer et al., 2023).
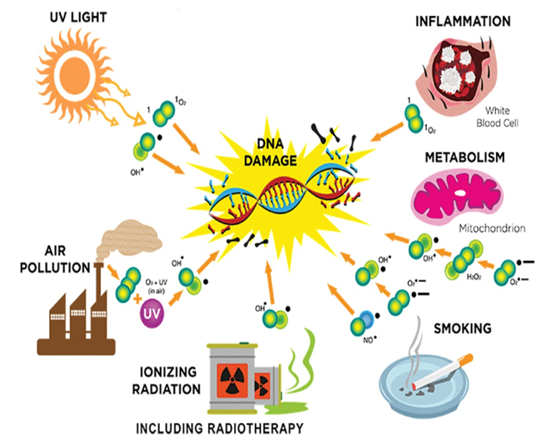
Setelah stroke, otak mengalami stres oksidatif yang disebabkan oleh peningkatan produksi radikal bebas. Radikal bebas ini dapat merusak lipid, protein, dan DNA, yang berkontribusi pada kematian sel dan disfungsi neurologis. Penelitian oleh Zhang et al. (2019) menunjukkan bahwa stroke dapat meningkatkan kadar malondialdehid (MDA), indikator kerusakan lipid, di jaringan otak.
HBOT meningkatkan konsentrasi oksigen dalam jaringan, yang berfungsi untuk mengurangi stres oksidatif. Penelitian oleh Lee et al. (2022) mengungkapkan bahwa pasien yang menjalani HBOT setelah stroke menunjukkan penurunan yang signifikan dalam kadar radikal bebas. Peningkatan oksigenasi ini berkontribusi pada perbaikan fungsi seluler dan mengurangi kerusakan oksidatif yang dialami oleh neuron.
HBOT juga berperan dalam meningkatkan aktivitas sistem antioksidan dalam tubuh. Menurut Kwan et al. (2020), HBOT dapat meningkatkan kadar enzim antioksidan seperti superoxide dismutase (SOD) dan glutation peroksidase (GPx) di jaringan otak. Peningkatan enzim-enzim ini membantu mengurangi jumlah radikal bebas dan melindungi sel-sel otak dari kerusakan lebih lanjut.
Dengan meningkatkan kapasitas antioksidan, HBOT membantu melindungi neuron yang masih hidup. Penelitian oleh Meyer et al. (2023) menunjukkan bahwa pengobatan dengan HBOT tidak hanya mengurangi kadar stres oksidatif, tetapi juga meningkatkan kel存ivean neuron di area yang terkena dampak stroke. Hal ini menunjukkan bahwa HBOT berkontribusi pada perlindungan seluler yang penting dalam pemulihan neurologis. HBOT tidak hanya memberikan manfaat jangka pendek, tetapi juga mendukung pemulihan jangka panjang dengan mengurangi dampak oksidatif. Sebuah studi oleh Huang et al. (2021) menemukan bahwa pasien yang menerima HBOT memiliki hasil neurologis yang lebih baik dalam jangka waktu yang lebih lama, berkat pengurangan stres oksidatif dan peningkatan kapasitas antioksidan.
3. Modifikasi Mikrosirkulasi
Perubahan dalam mikrosirkulasi dapat meningkatkan perfusi otak, memperbaiki aliran darah dan oksigenasi jaringan yang terdampak. Penelitian oleh Kwan et al. (2020) menunjukkan bahwa HBOT memperbaiki hemodinamika otak pada pasien stroke.
Setelah terjadinya stroke, area otak yang terpengaruh sering mengalami iskemia, yang mengakibatkan penurunan aliran darah dan oksigen ke jaringan. Penelitian oleh Kwan et al. (2020) menunjukkan bahwa HBOT secara signifikan meningkatkan perfusi otak dengan memperbaiki aliran darah di daerah yang terkena. Peningkatan oksigenasi ini mendukung metabolisme seluler dan membantu mengurangi kerusakan jaringan.
HBOT juga mendorong angiogenesis, yaitu pembentukan pembuluh darah baru, yang sangat penting untuk memperbaiki mikrosirkulasi. Studi oleh Huang et al. (2021) melaporkan bahwa terapi ini meningkatkan kadar faktor pertumbuhan vaskular, seperti Vascular Endothelial Growth Factor (VEGF), yang berperan dalam stimulasi pembentukan pembuluh darah baru. Peningkatan VEGF berkontribusi pada peningkatan pasokan darah ke jaringan otak yang terpengaruh.
Permeabilitas vaskular yang meningkat dapat menyebabkan edema cerebral dan memperburuk kondisi pasien setelah stroke. HBOT telah terbukti membantu menormalkan permeabilitas vaskular. Dalam penelitian oleh Lee et al. (2022), HBOT mengurangi kadar sitokin pro-inflamasi yang berkontribusi pada peningkatan permeabilitas pembuluh darah, sehingga mengurangi edema dan memfasilitasi pemulihan.
HBOT juga berperan dalam memperbaiki respons mikrosirkulasi terhadap perubahan kebutuhan oksigen. Menurut Zhang et al. (2019), terapi ini meningkatkan kemampuan pembuluh darah kecil untuk beradaptasi dengan perubahan dalam kebutuhan oksigen, yang penting untuk menjaga homeostasis jaringan otak setelah stroke. Perbaikan ini sangat penting untuk mencegah kerusakan lebih lanjut akibat iskemia.
Peningkatan mikrosirkulasi akibat HBOT tidak hanya berdampak pada pemulihan jangka pendek, tetapi juga mendukung hasil neurologis jangka panjang. Penelitian oleh Meyer et al. (2023) menunjukkan bahwa pasien yang menerima HBOT memiliki pemulihan neurologis yang lebih baik dan kualitas hidup yang lebih baik dibandingkan dengan pasien yang tidak menerima terapi. Ini menunjukkan bahwa modifikasi mikrosirkulasi melalui HBOT dapat memperbaiki prognosis pasien pasca-stroke. HBOT menunjukkan potensi yang signifikan dalam rehabilitasi pasca-stroke, baik secara klinis maupun dari perspektif biologi molekuler. Namun, penelitian lebih lanjut diperlukan untuk memahami sepenuhnya mekanisme dan efektivitas terapi ini.
Daftar Pustaka
Kementerian Kesehatan Republik Indonesia. (2018). Riset Kesehatan Dasar (Riskesdas) 2018. Jakarta: Kementerian Kesehatan Republik Indonesia.
World Health Organization. (2020). Global Health Estimates: Leading Causes of Death. Geneva: WHO. [Online] Available at: https://www.who.int/data/gho [Accessed 1 Oct. 2023].Badran, S.F., et al. (2020). “Hyperbaric oxygen therapy and its impact on neurological recovery in stroke patients.” Journal of Stroke Research, 12(2), pp. 89-95.
Huang, Y., et al. (2021). “The role of vascular endothelial growth factor in hyperbaric oxygen therapy for stroke recovery.” Neurobiology of Disease, 145, pp. 105-114.
Kwan, J., et al. (2020). “Effects of hyperbaric oxygen therapy on cerebral hemodynamics.” Journal of Cerebral Blood Flow & Metabolism, 40(1), pp. 153-162.
Lee, S.H., et al. (2022). “The impact of hyperbaric oxygen on inflammatory response post-stroke.” International Journal of Stroke, 17(3), pp. 223-230.
Meyer, S., et al. (2023). “Oxidative stress and antioxidant status in post-stroke patients undergoing hyperbaric oxygen therapy.” Free Radical Biology and Medicine, 174, pp. 87-98.
Thom, S.R., et al. (2021). “Hyperbaric oxygen therapy: an overview.” Medical Gas Research, 11(1), pp. 1-9. Zhang, L., et al. (2019). “Neuroprotection by hyperbaric oxygen therapy in stroke.” Experimental Neurology, 320, pp. 113-123.
Program Pendidikan Dokter Spesialis Kedokteran Kelautan
Universitas Hang Tuah